Ha cambiado nuestra manera de relacionarnos, de trabajar e, incluso, nuestra forma de acudir a los centros de salud.
Todos los profesionales sanitarios hemos tenido que reorganizarnos durante las diferentes oleadas de esta pandemia. Los anestesiólogos hemos tenido que crear nuevas áreas de críticos donde antes existían quirófanos o áreas de despertar para poder atender a los pacientes más graves que requerían nuestra atención.
Donde antes se realizaban intervenciones quirúrgicas, ahora se han habilitado camas de cuidados críticos con respiradores para poder atender la alta demanda que ha originado esta pandemia.
Estos cambios han tenido consecuencias importantes para el resto de los pacientes. En primer lugar, ha supuesto una demora en la realización de pruebas diagnósticas (como resonancias magnéticas, TAC, analíticas…), dado que las visitas a los especialistas (que son quienes prescriben dichas pruebas) se han reducido.
De hecho, -en España- al final del confinamiento (en mayo de 2020), observamos en los hospitales un aumento de casos de pacientes con neoplasias avanzadas (formación anormal en alguna parte del cuerpo de un tejido nuevo de carácter tumoral). Estas personas no acudieron a los hospitales debido a las restricciones sanitarias del estado de alarma y por el temor a contagiarse por covid-19.
Además, se observaron también pacientes que acudían al hospital con patologías que ya habían evolucionado y cuyo retraso podría empeorar su tratamiento. Por ejemplo, infartos de miocardio, anginas de pecho, ictus, apendicitis o colecistitis. El retraso en acudir al hospital implicaba, un retraso en el diagnóstico y tratamiento de la dolencia y todo esto lleva asociado una mayor tasa de morbi-mortalidad.
Los propios pacientes preferían esperar en sus domicilios que acudir a los centros sanitarios, ya que las noticias que recibían sobre el colapso del sistema sanitario eran ciertas y había que atender a los pacientes más graves.
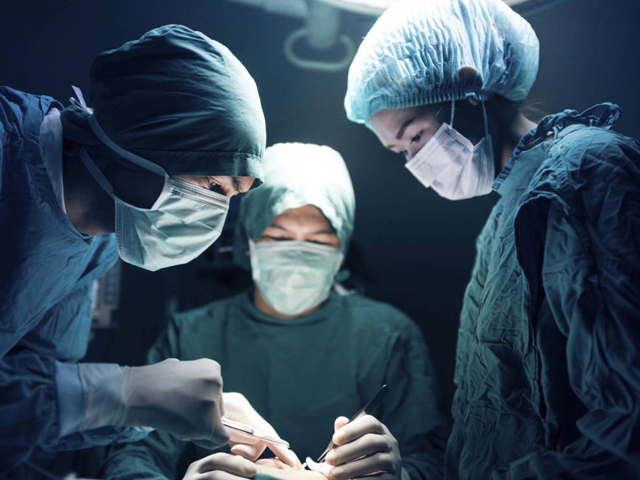
Las cirugías urgentes no se han paralizado
La realidad muestra que hemos podido atender muy bien a la población enferma de coronavirus. Además, las cirugías urgentes y con compromiso vital se han visto mínimamente afectadas. Sin embargo, esta situación ha provocado el retraso de los procesos quirúrgicos más benignos. Es decir, aquellos que no ponen en peligro la vida del paciente. Por ejemplo, ha afectado a cirugías menores digestivas, traumatológicas, urológicas, ginecológicas, entre otras.
Este tipo de enfermedades son prevalentes en la población (prótesis de rodilla, hernias inguinales, hallux valgus, artroscopias…). Son procedimientos que merman la funcionalidad y calidad de vida del paciente pero su paralización no suele implicar una mayor mortalidad.
Lo mismo ha sucedido en el ámbito de la oncología. De hecho, desde la Sociedad Española de Oncología Médica se alertaba hace unos meses del retraso en pruebas diagnósticas y en reevaluaciones de pacientes. Todo esto podría haber llevado a retrasos en diferentes cirugías.
El criterio de los gestores sanitarios para tomar estas decisiones ha sido claro: no dejemos de lado a nadie y atendamos a lo más urgente y a la patología oncológica, cuya demora puede influir el pronóstico vital del paciente.
Así es como se ha hecho en todos los hospitales, tanto públicos como privados. Todos han tenido que reestructurarse para poder atender la gran cantidad de pacientes covid-19.
Atención telemática para el dolor crónico
Las Unidades del dolor, como la que yo dirijo en el Hospital Clínico Universitario de Valencia, atiende en su mayoría a pacientes con patología crónica benigna. Debido a la saturación de los hospitales y al temor de los pacientes a contagiarse, se han retrasado visitas presenciales e intervenciones en quirófano.
Sin embargo, prácticamente todos los profesionales hemos podido atender a los pacientes por vía telemática. Hemos ofrecido un servicio que, hasta la fecha, era impensable en la Sanidad Pública.
Los pacientes lo han recibido de buen agrado ya que el profesional sanitario se acercaba telemáticamente al paciente y no al revés, como era lo habitual. Además, con la receta médica electrónica, el paciente acude directamente a su farmacia de proximidad para recoger la medicación prescrita por su médico, sin necesidad de personarse en el hospital o en la consulta.
Aunque las técnicas intervencionistas del dolor se hayan retrasado, no se ha dejado de atender a la población con dolores oncológicos, con bombas intratecales de morfina que requerían rellenos de medicación o, incluso, la valoración de pacientes con sistemas de neuromodulación.
Estado actual de los hospitales
Ahora que la Comunidad Valenciana se encuentra con una de las tasas más bajas de infección por coronavirus, se han retomado los procedimientos intervencionistas del dolor (infiltraciones, bloqueos, técnicas de neuromodulación…) que tuvieron que retrasarse.
Además, ya tenemos todos los recursos necesarios para recuperar el tiempo perdido. Esto supone un esfuerzo físico y mental importante para todos los profesionales sanitarios que han vivido la crudeza de la pandemia. Nos toca ahora hacer un esfuerzo mayor para atender al paciente que tenía pendiente un procedimiento quirúrgico.
Por último, esperaremos a que la vacunación masiva de la población, junto con la responsabilidad social que nos caracteriza, permita controlar esta pandemia y podamos volver a nuestra normalidad. Así los profesionales sanitarios podremos seguir atendiendo a toda la población que lo necesita en las mejores condiciones.
(*) Jefe de Servicio de Anestesiología, Reanimación y Terapéutica del Dolor Hospital Clínico Universitario de Valencia. Profesor del Departamento de Cirugía. Universitat de Valencia. Director Cátedra del Dolor Fundación Vithas UFV., Universitat de València